
Ung thư tuyến tụy
| Ung thư tụy | |
|---|---|
 | |
| Giản đồ mô tả vị trí của tụy, nằm sau dạ dày. | |
| Chuyên khoa | Vị tràng học, gan học, ung thư học |
| Triệu chứng | Vàng da, đau bụng hoặc đau lưng, sụt cân không rõ nguyên nhân, phân nhạt màu, nước tiểu đậm, chán ăn |
| Khởi phát thông thường | Sau 40 tuổi |
| Yếu tố nguy cơ | Hút thuốc lá, lạm dụng đồ uống có cồn, béo phì, tiểu đường, tình trạng di truyền hiếm gặp |
| Phương pháp chẩn đoán | Tạo ảnh y khoa, xét nghiệm máu, sinh thiết mô |
| Điều trị | Phẫu thuật, xạ trị, hóa trị, chăm sóc giảm nhẹ |
| Tần suất | 393.800 (2015) |
Ung thư tụy phát sinh khi các tế bào ở tụy, một cơ quan phía sau dạ dày, bắt đầu nhân lên vượt tầm kiểm soát và tạo thành khối u. Các tế bào ung thư này có khả năng xâm lấn những bộ phận khác của cơ thể. Cho đến nay con người đã biết đến một số loại ung thư tụy.
Trong đó, ung thư biểu mô tuyến tụy là loại phổ biến nhất, chiếm đến 90% số ca và thuật ngữ "ung thư tụy" đôi khi được dùng chỉ để nói đến loại này.Ung thư biểu mô tuyến khởi phát trong phần tụy mà tạo ra enzyme tiêu hóa. Một vài loại ung thư khác mà tựu chung chiếm chủ yếu ngoài ung thư biểu mô tuyến cũng có thể phát sinh từ những tế bào này. Khoảng 1–2% trường hợp ung thư tụy là u thần kinh nội tiết khởi nguồn từ các tế bào tụy sản sinh hormone. Những loại này nhìn chung không nguy hiểm bằng ung thư biểu mô tuyến tụy.
Dấu hiệu và triệu chứng của dạng ung thư tụy phổ biến nhất có thể là vàng da, đau bụng hoặc đau lưng, sụt cân không rõ nguyên nhân, phân nhạt màu, nước tiểu đậm, và chán ăn. Thông thường, không có triệu chứng nào biểu hiện vào giai đoạn sớm và những triệu chứng đặc trưng đủ để gợi đến ung thư tụy thường chỉ thấy khi bệnh đã bước vào giai đoạn muộn. Bởi vậy tại thời điểm chẩn đoán, ung thư tụy thường đã di căn sang những bộ phận khác của cơ thể.
Ung thư tụy hiếm khi xảy ra với người dưới 40 tuổi và hơn nửa số ca ung thư biểu mô tuyến tụy là ở người trên 70 tuổi. Yếu tố nguy cơ gồm hút thuốc lá, béo phì, tiểu đường, và một số tình trạng di truyền hiếm gặp. Khoảng 25% ca liên quan đến hút thuốc lá và 5–10% liên quan đến gen thừa hưởng. Ung thư tụy thường được chẩn đoán bằng cách kết hợp các kỹ thuật tạo ảnh y khoa như siêu âm hay chụp cắt lớp vi tính, xét nghiệm máu, khám nghiệm các mẫu mô (sinh thiết). Căn bệnh được chia thành những giai đoạn, từ sớm (giai đoạn I) đến muộn (giai đoạn IV).Tầm soát dân số nói chung không tỏ ra hiệu quả.
Người không hút thuốc, người duy trì cân nặng phù hợp và hạn chế ăn thịt chế biến hay thịt đỏ có nguy cơ mắc bệnh thấp hơn. Với người hút thuốc, nguy cơ mắc bệnh giảm xuống nếu ngừng hút và giảm đến ngang với người bình thường sau 20 năm bỏ thuốc. Phương pháp điều trị ung thư tụy là phẫu thuật, xạ trị, hóa trị, chăm sóc giảm nhẹ, hoặc kết hợp các cách này. Chữa thế nào tùy thuộc một phần vào giai đoạn ung thư. Chỉ có phẫu thuật mới đem đến cơ hội chữa khỏi ung thư biểu mô tuyến tụy và cách này còn có thể giúp cải thiện chất lượng cuộc sống nếu không bàn đến việc chữa khỏi. Các thuốc giảm đau và cải thiện tiêu hóa đôi khi cần đến. Chăm sóc giảm nhẹ sớm được khuyến cáo kể cả cho người điều trị hướng đến mục tiêu khỏi bệnh.
Vào năm 2015, ung thư tụy mọi loại đã khiến 411.600 người tử vong trên thế giới. Căn bệnh thường xảy ra ở các nước phát triển, một ví dụ là 68% ca mới thuộc nhóm nước này trong năm 2012. Ung thư biểu mô tuyến tụy thường có tiên lượng rất xấu; sau chẩn đoán, 25% bệnh nhân sống được một năm và 5% bệnh nhân sống được năm năm. Với trường hợp chẩn đoán sớm, tỷ lệ sống năm năm tăng đến khoảng 20%. Ung thư thần kinh nội tiết có tiên lượng tốt hơn khi mà 65% số người được chẩn đoán sống sót sau năm năm, dẫu vậy còn có sự khác biệt đáng kể tùy vào loại khối u.
Các loại

Nhiều loại ung thư tụy có thể được chia thành hai nhóm tổng quát. Hầu hết trường hợp (khoảng 95%) xảy ra ở phần tụy mà tạo ra enzyme tiêu hóa, gọi là thành phần ngoại tiết. Một vài loại con của ung thư tụy ngoại tiết đã được mô tả nhưng chúng có nhiều điểm chung về phương diện chẩn đoán và điều trị. Số ít ung thư phát sinh ở mô tụy sinh hormone có đặc điểm lâm sàng khác biệt và được gọi là u thần kinh nội tiết tụy, đôi khi viết tắt là "PanNET". Cả hai nhóm xảy ra chủ yếu ở người trên 40 tuổi và phổ biến ở nam hơn một chút, nhưng một số loại con hiếm gặp thì phụ nữ và trẻ em lại là đối tượng hay mắc.
Ung thư ngoại tiết
Nổi bật trong nhóm ngoại tiết là ung thư biểu mô tuyến tụy (các biến thể của tên gọi có thể thêm "xâm lấn" và "ống"), cho đến nay là loại phổ biến nhất ứng với khoảng 85% mọi ca ung thư tụy. Gần như tất cả trường hợp đều khởi đầu trong ống tụy, là ung thư biểu mô tuyến ống tụy (PDAC). Điều này bất chấp thực tế là mô mà từ đó ung thư phát sinh (biểu mô ống tụy) chỉ chiếm chưa đến 10% khối lượng tế bào tụy, bởi nó chỉ cấu thành duy nhất các ống trong tụy. Ung thư này có nguồn gốc từ các ống mà mang chất tiết (như enzyme và bicarbonate) ra khỏi tụy. Khoảng 60–70% trường hợp ung thư biểu mô tuyến xảy ra ở đầu tụy.
Loại phổ biến thứ hai là ung thư biểu mô tế bào chùm nang, phát sinh ở các cụm tế bào sản sinh enzyme và chiếm 5% trường hợp ung thư tụy ngoại tiết. Giống những ung thư nội tiết 'hoạt động', ung thư tế bào nang có thể khiến tạo ra quá nhiều những phân tử nhất định, trường hợp này là enzyme tiêu hóa, qua đó khả năng gây nên triệu chứng như ban da và đau khớp.
Ung thư biểu mô nang tuyến chiếm 1% mọi ca ung thư tụy và có tiên lượng tốt hơn những loại ngoại tiết khác.
U nguyên bào tụy là một dạng hiếm, chủ yếu xảy ra ở trẻ nhỏ và có tiên lượng tương đối tốt. Ung thư ngoại tiết khác gồm ung thư biểu mô tuyến vảy, ung thư biểu mô tế bào dấu nhẫn, ung thư biểu mô dạng gan, ung thư biểu mô dạng keo, ung thư biểu mô không biệt hóa, và ung thư biểu mô không biệt hóa với cự bào giống hủy cốt bào. U đặc giả nhú là một u cấp độ thấp hiếm thấy chủ yếu tác động phụ nữ trẻ và nhìn chung có tiên lượng rất tốt.
U nang nhầy tụy là một nhóm u tụy đa dạng có tiềm năng ác tính khác nhau. Chúng đang được phát hiện ngày một nhiều nhờ sự hiệu quả và phổ biến gia tăng của chụp CT. Thẩm định và điều trị thế nào cho phù hợp là điều được tiếp tục bàn luận khi không ít trường hợp là lành tính.
U thần kinh nội tiết
Thiểu số ung bướu phát sinh trong tụy là u thần kinh nội tiết tụy (PanNET).U thần kinh nội tiết (NET) là một nhóm u lành tính hay ác tính đa dạng khởi nguồn từ tế bào thần kinh nội tiết của cơ thể đóng vai trò tích hợp hệ nội tiết và thần kinh. NET có thể xuất hiện ở nhiều bộ phận cơ thể, trong đó có tụy nhưng ở tụy thì những loại ác tính được xem là hiếm. PanNET được phân thành hai nhóm 'hoạt động' và 'bất hoạt', tùy vào mức độ sản sinh hormone của chúng. Loại hoạt động tiết ra hormone như insulin, gastrin, glucagon vào dòng máu, thường là nhiều, bởi vậy gây những triệu chứng nghiêm trọng như đường huyết thấp song mặt khác lại giúp phát hiện sớm vì thế. PanNET hoạt động phổ biến nhất là insulinoma và gastrinoma được đặt theo tên hormone chúng tiết ra. Các loại bất hoạt không tiết ra đủ lượng hormone để gây biểu hiện những triệu chứng lâm sàng, vậy nên PanNET bất hoạt thường chỉ được chẩn đoán sau khi ung thư đã lan sang bộ phận khác của cơ thể.
Cũng như những ung bướu thần kinh nội tiết khác, PanNET có một lịch sử thuật ngữ và phân loại phức tạp. Chúng đôi khi được gọi là "ung thư tế bào tiểu đảo" (tiểu đảo tụy), dù vậy bây giờ con người đã biết chúng không thực sự phát sinh từ tế bào tiểu đảo như suy nghĩ trước kia.
Dấu hiệu và triệu chứng

Vì không gây những triệu chứng giúp nhận biết ở giai đoạn sớm nên ung thư tụy thường không được chẩn đoán cho đến khi đã lan ra ngoài tụy. Đây là một trong những lý do chính khiến tỷ lệ sống nhìn chung thấp. Có ngoại lệ là u thần kinh nội tiết tụy (PanNET) bởi sự sản sinh quá mức những hormone hoạt tính khác nhau có thể gây ra triệu chứng (còn phụ thuộc vào loại hormone).
Các triệu chứng phổ biến của ung thư biểu mô tuyến tụy xảy ra trước chẩn đoán gồm:
- Đau ở bụng trên hoặc lưng, thường lan từ vùng dạ dày đến lưng. Vị trí đau có thể chỉ ra phần tụy có khối u. Cơn đau có thể nặng hơn vào ban đêm và gia tăng qua thời gian tới mức dữ dội và không ngừng. Gập người về phía trước có thể giúp giảm đau một chút.
- Vàng da, củng mạc hoặc da chuyển màu vàng, có thể đau hoặc không và khả năng đi kèm với nước tiểu đậm. Lý do là khối u ở đầu tụy cản trở ống mật chủ đi qua.
- Sụt cân không rõ nguyên nhân, bắt nguồn từ chán ăn hoặc mất chức năng ngoại tiết dẫn đến tiêu hóa kém.
- Khối u có thể chèn ép các cơ quan lân cận, làm gián đoạn quá trình tiêu hóa và khiến dạ dày khó mà trống rỗng. Hệ quả là cảm giác buồn nôn và đầy bụng. Chất béo không được tiêu hóa sinh ra phân mỡ, mùi khó chịu và không dễ để rửa sạch.Táo bón cũng là tình trạng phổ biến.
- Ít nhất 50% người mắc ung thư biểu mô tuyến tụy bị tiểu đường lúc chẩn đoán. Trong khi tiểu đường mãn tính là một yếu tố nguy cơ dẫn đến ung thư tụy thì chính ung thư tụy cũng có thể gây tiểu đường. Với trường hợp này thì việc mới mắc tiểu đường gần đây có thể được xem là dấu hiệu sớm của ung thư tụy. Người trên 50 tuổi mắc tiểu đường có nguy cơ bị ung thư biểu mô tuyến tụy cao gấp 8 lần trong vòng ba năm, sau đó nguy cơ giảm đi.
Những phát hiện khác
- Hội chứng Trousseau: tự dưng xuất hiện các cục máu đông trong mạch máu cửa (huyết khối tĩnh mạch cửa), tĩnh mạch sâu (huyết khối tĩnh mạch sâu), hay tĩnh mạch nông (huyết khối tĩnh mạch nông) ở bất kỳ đâu trên cơ thể. Hội chứng này có thể liên quan đến ung thư tụy và được phát hiện ở khoảng 10% ca.
- Trầm cảm lâm sàng được báo cáo có liên hệ với ung thư tụy ở khoảng 10–20% ca và có thể gây trở ngại cho điều trị. Trầm cảm đôi khi xuất hiện trước chẩn đoán ung thư, gợi ý nó có thể do bản chất của căn bệnh gây nên.
Những biểu hiện phổ biến khác của bệnh bao gồm dễ trở nên mệt mỏi và yếu đuối, khô miệng, các vấn đề về giấc ngủ, và một khối u ở bụng có thể sờ thấy.
Di căn

Ung thư tụy lan sang cơ quan khác cũng có thể gây ra những triệu chứng. Thông thường, ung thư biểu mô tuyến tụy lan ra những hạch bạch huyết đầu tiên, sau đó đến gan hoặc khoang phúc mạc, ruột già, phổi. Ít khi bệnh di căn đến xương và não.
Ung thư ở tụy cũng có thể là thứ phát khởi nguồn từ ung thư ở những bộ phận khác của cơ thể. Trường hợp này không phổ biến, chỉ thấy ở 2% ca bệnh. Cho đến nay ung thư thận là nguồn gốc phổ biến nhất của ung thư tụy thứ phát, kế đến là ung thư đại trực tràng, những loại ung thư da, ung thư vú, và ung thư phổi. Những trường hợp này có thể thực hiện phẫu thuật ở tụy với hy vọng chữa khỏi hoặc giảm nhẹ triệu chứng.
Yếu tố nguy cơ
Yếu tố nguy cơ dẫn đến ung thư biểu mô tuyến tụy gồm:
- Giới tính, độ tuổi, sắc tộc. Tuổi càng cao thì càng có nguy cơ mắc bệnh; đa số ca mắc sau tuổi 65 trong khi tuổi dưới 40 không phổ biến. Ung thư tụy thường gặp ở nam hơn nữ một chút. Ở Hoa Kỳ, số lượng người Mỹ gốc Phi bị bệnh cao hơn 1,5 lần nhưng tỷ lệ mắc ở châu Phi lại thấp.
- Hút thuốc lá là một yếu tố nguy cơ có thể tránh, nó khiến người hút thuốc thời gian dài dễ bị bệnh gấp đôi. Nguy cơ gia tăng theo tần suất và thời gian hút. Sau khi cai thuốc thì nguy cơ sẽ giảm chậm dần, mất tầm 20 năm để trở lại gần như người bình thường.
- Béo phì. Chỉ số khối cơ thể lớn hơn 35 khiến nguy cơ tương đối tăng gấp rưỡi.
- Tiền sử gia đình. 5–10% ca ung thư tụy có yếu tố thừa hưởng khi đã từng có người trong gia đình mắc bệnh. Nguy cơ là đáng kể nếu có hai thân nhân bậc một trở lên mang bệnh và cao nhất nếu họ bị trước tuổi 50. Hầu hết gen liên quan chưa được nhận biết.Viêm tụy di truyền khiến nguy cơ trong đời tăng 30–40% (đến tuổi 70). Những người bị viêm tụy di truyền được khuyến cáo tầm soát phát hiện sớm ung thư tụy. Một số người có thể chọn phẫu thuật loại bỏ tụy để ngăn ung thư phát triển trong tương lai.
- Ung thư tụy có liên hệ với những hội chứng di truyền hiếm gặp khác như: hội chứng Peutz–Jeghers do đột biến ở gen đè nén bướu STK11 (rất hiếm, nhưng là yếu tố nguy cơ rất lớn); hội chứng nevus loạn sản (hay hội chứng đa nốt ruồi và u melanin không điển hình gia đình, FAMMM-PC) do đột biến ở gen đè nén bướu CDKN2A; thất điều-giãn mạch gen lặn nhiễm sắc thể thường và những đột biến thừa hưởng ở gen BRCA2 và PALB2; ung thư ruột kết không polyp di truyền (hội chứng Lynch); và đa polyp tuyến gia đình. PanNET có liên hệ với đa u nội tiết loại 1 (MEN1) và hội chứng von Hippel Lindau.
- Viêm tụy mạn tính khiến nguy cơ tăng cỡ gấp ba và viêm tụy mới, cũng như tiểu đường, có thể là dấu hiệu của khối u. Người mang viêm tụy di truyền có nguy cơ mắc ung thư tụy đặc biệt cao.
- Tiểu đường là một yếu tố nguy cơ và tiểu đường mới mắc cũng có thể là dấu hiệu sớm của ung thư tụy. Người được chẩn đoán tiểu đường loại 2 đã hơn 10 năm thì rủi ro tăng 50% so với những người không bị tiểu đường.
Đồ uống có cồn
Uống quá nhiều đồ uống có cồn là nguyên nhân chính gây viêm tụy mạn tính và đó khả năng cao lại là tiền thân của ung thư tụy. Tuy nhiên nghiên cứu không thể chứng minh chắc chắn tiêu thụ đồ uống có cồn là yếu tố nguy cơ trực tiếp dẫn đến ung thư tụy. Nhìn chung, mối liên hệ nhất quán là mờ nhạt và đa số nghiên cứu không tìm ra liên hệ trong bối cảnh hút thuốc lá là yếu tố làm nhiễu đáng kể. Bằng chứng là mạnh hơn đối với hành vi uống nhiều, ít nhất 84 gam cồn một ngày.
Sinh lý bệnh

Tiền ung thư
Ung thư ngoại tiết được cho phát sinh từ một số loại thương tổn tiền ung thư trong tụy, nhưng những thương tổn này không phải luôn luôn tiến triển thành ung thư. Trừ u nang thanh dịch tụy gần như luôn luôn là lành tính, có bốn loại tổn thương tiền ung thư được công nhận.
Loại đầu tiên là tân sinh nội biểu mô tụy. Những tổn thương này là dị thường hiển vi trong tụy và thường được phát hiện khi khám nghiệm tử thi những người không có chẩn đoán ung thư. Chúng có thể phát triển từ cấp độ thấp đến cao rồi thành một khối u. Hơn 90% ca ở mọi cấp độ mang một gen KRAS hỏng, trong khi ở cấp độ 2 và 3 có thêm ba gen CDKN2A (p16), p53, SMAD4 thường thấy bị tổn hại hơn.
Loại thứ hai là u nhú nhầy trong ống (IPMN). Đây là tổn thương vĩ mô thấy ở khoảng 2% người trưởng thành. Tỷ lệ này tăng đến khoảng 10% với độ tuổi 70. Tổn thương dạng này có 25% nguy cơ phát triển thành ung thư xâm lấn. Chúng có thể mang những đột biến gen KRAS (40–65% ca), GNAS và RNF43, tác động đường truyền tín hiệu Wnt. Kể cả có phẫu thuật loại bỏ thì nguy cơ hình thành ung thư tụy sau đó vẫn tăng đáng kể.
Loại thứ ba là u nang nhầy tụy (MCN), chủ yếu xảy ra ở nữ và có thể duy trì lành tính hoặc tiến triển thành ung thư. Nếu những tổn thương này trở nên lớn, gây triệu chứng hoặc có những đặc điểm đáng ngờ, chúng thường được loại bỏ thành công bằng phẫu thuật.
Loại thứ tư là u nhú ống trong ống. Loại này được WHO công nhận năm 2010 và chiếm khoảng 1–3% mọi dạng u tụy. Độ tuổi chẩn đoán trung bình là 61 (phạm vi 35 đến 78). Khoảng 50% tổn thương dạng này tiến triển xâm lấn. Chẩn đoán phụ thuộc vào mô học bởi những tổn thương này rất khó phân biệt với tổn thương khác trên cơ sở lâm sàng hay bức xạ học.
Ung thư xâm lấn
Các sự kiện gen thấy ở ung thư biểu mô tuyến ống đã được mô tả rõ ràng và con người đã hoàn thành giải trình tự exome đối với những dạng ung bướu phổ biến. Bốn gen được phát hiện đột biến ở đa số ca ung thư biểu mô tuyến: KRAS (95% ca), CDKN2A (cũng 95%), TP53 (75%), và SMAD4 (55%). Trong đó SMAD4 đặc biệt liên hệ với tiên lượng xấu. Khuyết thiếu hay đột biến SWI/SNF xảy ra ở khoảng 10–15% ca ung thư biểu mô tuyến. Những sửa đổi gen ở một số loại ung thư tụy và thương tổn tiền ung thư cũng đã được nghiên cứu. Các phân tích hệ phiên mã và giải trình tự mRNA cho những dạng ung thư tụy phổ biến phát hiện 75% gen người biểu hiện trong khối u, với khoảng 200 gen biểu hiện đặc trưng hơn ở ung thư tụy so với những loại ung bướu khác.
PanNET
Các gen mà thường thấy đột biến ở PanNET khác với những gen ở ung thư tụy ngoại tiết. Ví dụ, đột biến KRAS thường không có. Thay vào đó là những đột biến gen MEN1 di truyền gây ra hội chứng MEN1, ở đó u nguyên phát hình thành ở hai hay nhiều hơn tuyến nội tiết. Khoảng 40–70% người sinh ra mang đột biến MEN1 cuối cùng mắc một loại PanNET. Các gen thường xuyên đột biến khác gồm DAXX, mTOR, và ATRX.
Chẩn đoán



Các triệu chứng của ung thư biểu mô tuyến tụy thường không xuất hiện vào giai đoạn sớm và không phải đặc trưng riêng của căn bệnh. Triệu chứng lúc chẩn đoán không giống nhau tùy vào vị trí của ung thư trong tụy mà các nhà giải phẫu phân thành (từ trái sang phải ở hầu hết biểu đồ) đầu dày, cổ, thân thon, và kết thúc ở đuôi.
Không bàn đến vị trí khối u, triệu chứng phổ biến nhất là sụt cân không rõ nguyên nhân và mức độ có thể đáng kể. 35 đến 47% người được chẩn đoán bệnh biểu hiện buồn nôn, nôn mửa, hoặc cảm giác suy nhược. Khối u ở đầu tụy thường gây vàng da, đau, chán ăn, nước tiểu đậm, phân nhạt màu. Khối u ở thân và đuôi tụy cũng thường gây đau.
Có những người mới mắc tiểu đường loại 2 không điển hình khó kiểm soát, viêm mạch máu không rõ lý do gây bởi các cục máu đông (viêm tĩnh mạch huyết khối) gọi là dấu hiệu Trousseau, hoặc từng có lần bị viêm tụy. Ung thư tụy có thể bị nghi ngờ khi tiểu đường khởi phát ở người trên 50 tuổi kèm theo những triệu chứng không điển hình như sụt cân không lý do, đau bụng hoặc đau lưng dai dẳng, khó tiêu, nôn mửa, hay phân mỡ. Vàng da đi kèm với túi mật sưng, không đau (gọi là dấu hiệu Courvoisier) cũng có thể gây nghi ngờ và giúp phân biệt ung thư tụy với sỏi mật.
Các kỹ thuật tạo ảnh y khoa như chụp cắt lớp vi tính (CT) và siêu âm nội soi (EUS) được áp dụng để xác nhận chẩn đoán và giúp đánh giá khối u có thể phẫu thuật loại bỏ được không. Trong chụp CT tương phản, ung thư tụy thường biểu hiện tiếp nhận tăng dần chất bức xạ tương phản thay vì rửa trôi nhanh như ở tụy bình thường hoặc rửa trôi chậm như ở viêm tụy mạn tính.Chụp cộng hưởng từ và chụp cắt lớp phát xạ positron cũng có thể được sử dụng, ngoài ra chụp cộng hưởng từ mật tụy hữu dụng trong một số trường hợp.Siêu âm bụng kém nhạy và sẽ bỏ sót những khối u nhỏ nhưng có thể phát hiện ung thư đã lan sang gan cũng như dịch tích tụ trong khoang phúc mạc (cổ trướng). Thủ tục này được áp dụng cho lần kiểm tra đầu tiên nhanh và rẻ trước những kỹ thuật khác.
Sinh thiết nhờ chọc hút bằng kim nhỏ, thường dưới chỉ dẫn của siêu âm nội soi, có thể giúp giải đáp những khúc mắc trong chẩn đoán. Tuy nhiên phẫu thuật loại bỏ khối u thường không đòi hỏi chẩn đoán mô rồi mới thực hiện.
Các xét nghiệm chức năng gan có thể cho ra những kết quả giúp phát hiện tắc nghẽn ống mật (hàm lượng bilirubin liên hợp, γ-glutamyl transpeptidase, và alkaline phosphatase tăng). CA19-9 là một dấu chỉ khối u thường gia tăng trong ung thư tụy. Tuy nhiên, nó thiếu độ nhạy và độ đặc hiệu, đặc biệt là 5% người không có kháng nguyên Lewis (a) và không thể tạo ra CA19-9. CA19-9 có độ nhạy 80% và độ đặc hiệu 73% đối với ung thư biểu mô tuyến tụy, không được áp dụng cho chẩn đoán mà cho phát hiện bệnh tái phát.
Mô bệnh
Loại ung thư tụy phổ biến nhất (ung thư biểu mô tuyến) thường có đặc điểm các cấu trúc tuyến biệt hóa kém đến vừa khi quan sát bằng kính hiển vi. Điển hình có sự tạo mô xơ đáng kể hay là sự hình thành chất nền xơ đặc hoặc mô cấu trúc bao gồm một số kiểu tế bào (nguyên bào sợi cơ, đại thực bào, bạch huyết bào, dưỡng bào) cùng vật liệu lắng (như collagen loại I và hyaluronic acid). Điều này tạo ra vi môi trường khối u thiếu các mạch máu do vậy thiếu oxy. Đây được cho là nguyên nhân khiến nhiều thuốc hóa trị không đến được khối u và khiến ung thư rất khó chữa.
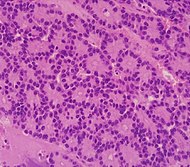
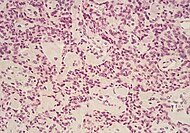
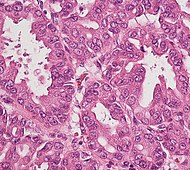
| Loại ung thư | Tỷ lệ tương đối | Phát hiện hiển vi | Ảnh hiển vi | Dấu chỉ hóa mô miễn dịch | Biến đổi gen |
|---|---|---|---|---|---|
| Ung thư biểu mô tuyến ống tụy (PDAC) | 90% | Các tuyến và tạo mô xơ | 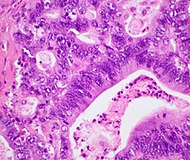 |
||
| Ung thư biểu mô tế bào chùm nang tụy (ACC) | 1% đến 2% | Diện mạo hạt |
|
||
| Ung thư biểu mô tuyến vảy | 1% đến 4% | Sự kết hợp các tế bào dạng tuyến và tế bào biểu mô vảy |  |
Dương tính với:
Âm tính với: |
|
| U thần kinh nội tiết tụy | 5% | U đa ổ |
 |
||
| Tiền ung thư phía dưới để so sánh: | |||||
| Tiền ung thư: U nhú nhầy trong ống (IPMN) |
3% | Tế bào biểu mô nhầy. Sinh sôi trong ống tụy. |
|
|
|
Giai đoạn
Ung thư ngoại tiết
Ung thư tụy thường được xác định giai đoạn sau một lần chụp CT. Hệ thống phân giai đoạn ung thư tụy được sử dụng rộng rãi nhất do Ủy ban Hỗn hợp Ung thư Hoa Kỳ (AJCC) và Liên minh Kiểm soát Ung thư Quốc tế (UICC) lập nên. Trong đó có bốn giai đoạn chính ứng với từng mức độ tiến triển của bệnh, dựa vào phân loại TNM kích cỡ khối u (T), sự lây lan đến hạch bạch huyết (N), và di căn (M).
Để hỗ trợ quyết định điều trị, khối u còn được phân thành ba loại lớn dựa vào tính khả thi của phẫu thuật loại bỏ. Theo đó khối u được đánh giá là "có thể cắt bỏ", "sít sao có thể cắt bỏ" (50/50), hoặc "không thể cắt bỏ". Khi bệnh vẫn còn ở giai đoạn sớm (I hoặc II), chưa ảnh hưởng các mạch máu lớn hay cơ quan xa như gan hoặc phổi, phẫu thuật cắt bỏ khối u có thể được thực hiện nếu bệnh nhân đáp ứng yêu cầu và sẵn sàng trải qua cuộc đại phẫu này.
Hệ thống phân giai đoạn AJCC-UICC có sự phân biệt các khối u giai đoạn III là "sít sao có thể cắt bỏ" (khi phẫu thuật còn có thể vì động mạch bụng và động mạch mạc treo tràng trên vẫn chưa dính líu) và "không thể cắt bỏ" (do bệnh tiến triển cục bộ thêm). Trong phân loại TNM chi tiết hơn thì hai nhóm này tương ứng lần lượt là T3 và T4.
- Các giai đoạn ung thư tụy (phân loại TNM)
-
Ung thư tụy giai đoạn T1
-
Ung thư tụy giai đoạn T2
-
Ung thư tụy giai đoạn T3
-
Ung thư tụy giai đoạn T4
-
Ung thư tụy ở hạch bạch huyết lân cận – giai đoạn N1
-
Ung thư tụy di căn – giai đoạn M1
Ung thư biểu mô tuyến phát triển cục bộ lan sang những cơ quan lân cận (theo thứ tự tần suất giảm dần): tá tràng, dạ dày, kết tràng ngang, lách, tuyến thượng thận, hoặc thận. Khối u thường xâm lấn những dây thần kinh, mạch máu hay mạch bạch huyết quan trọng ở gần tụy, khiến phẫu thuật khó khăn hơn nhiều. Các địa điểm di căn thường gặp (ung thư giai đoạn IV) là gan, khoang phúc mạc, phổi, xảy ra ở 50% hoặc hơn ca bệnh tiến triển hoàn toàn.
PanNET
Cách thức phân loại khối u hệ tiêu hóa của WHO 2010 xếp toàn bộ u thần kinh nội tiết tụy (PanNET) vào ba loại, dựa theo cấp độ biệt hóa tế bào của chúng (từ "NET G1" đến "NET G3" biệt hóa kém). Mạng lưới Ung thư Toàn diện Quốc gia Hoa Kỳ khuyến cáo sử dụng hệ thống phân giai đoạn AJCC-UICC như ung thư biểu mô tuyến tụy. Nếu theo hệ thống này thì kết cục tương ứng mỗi giai đoạn của PanNET không giống các dạng ung thư ngoại tiết. Hội Ung bướu Thần kinh nội tiết châu Âu đề xuất một hệ thống TNM khác biệt cho PanNET.
Tầm soát và phòng ngừa
Hội Ung thư Hoa Kỳ khuyến cáo không hút thuốc, giữ cân nặng phù hợp, ăn nhiều trái cây, rau, ngũ cốc toàn phần, giảm tiêu thụ thịt đỏ và thịt chế biến. Mặc dù vậy không có bằng chứng chắc chắn chỉ ra những hành động này sẽ giúp ngăn ngừa hay làm giảm nguy cơ mắc ung thư tụy. Một đánh giá nghiên cứu năm 2014 kết luận có bằng chứng cho thấy tiêu thụ trái cây giống cam chanh và curcumin làm giảm nguy cơ, trong khi ngũ cốc toàn phần, folate, selenium, và cá không chiên có thể đem lại hiệu ứng có lợi.
Với dân số nói chung, tầm soát những nhóm đông không được xem là hiệu quả và có thể có hại, dù vậy công nghệ mới hơn và việc sàng lọc những nhóm mục tiêu chặt chẽ đang được đánh giá. Tuy nhiên, người có nguy cơ cao liên quan đến di truyền được khuyến cáo tầm soát định kỳ bằng siêu âm nội soi và chụp MRI/CT.
Điều trị
Ung thư ngoại tiết
Một điều mấu chốt cần đánh giá sau chẩn đoán là có thể phẫu thuật loại bỏ khối u được không, bởi đây là cách duy nhất chữa khỏi ung thư này. Việc phẫu thuật được hay không còn tùy vào ung thư đã lan rộng đến đâu. Vị trí chính xác của khối u cũng là một yếu tố quan trọng và chụp CT có thể cho biết mối liên hệ giữa khối u và những mạch máu lớn đi qua gần tụy. Sức khỏe tổng quan của bệnh nhân cũng phải được xem xét, tuy nhiên độ tuổi không ảnh hưởng đến phẫu thuật.
Hóa trị và ít phổ biến hơn là xạ trị có thể được áp dụng cho đa số bệnh nhân, dù cho có phẫu thuật được hay không. Các chuyên gia cho rằng việc điều trị ung thư tụy nên dành cho một đội ngũ đa ngành bao gồm những chuyên gia về một số khía cạnh của ung thư học và bởi vậy tốt nhất nên thực hiện ở những trung tâm lớn.
Phẫu thuật


Phẫu thuật với ý định chữa khỏi chỉ có thể thực hiện ở khoảng một phần năm (20%) ca bệnh. Cho dù với sự hỗ trợ của chụp CT thì trong thực tiễn khó mà xác định khối u có thể loại bỏ hoàn toàn được hay không và có khi chỉ đến lúc phẫu thuật mới biết được rằng không thể loại bỏ khối u thành công mà không làm hại những mô quan trọng khác. Việc có nên phẫu thuật hay không tùy thuộc vào những yếu tố khác nhau như là mức độ dính líu của tĩnh mạch hay động mạch ở gần, năng lực phẫu thuật cùng khâu đánh giá kỹ lưỡng quá trình hồi phục sau phẫu thuật. Tuổi của bệnh nhân không là yếu tố phải bàn nhưng thể trạng thì cần phù hợp cho một cuộc đại phẫu.
Một đặc điểm cụ thể được đánh giá là sự hiện diện có lợi, hay sự vắng mặt bất lợi, của một lớp hay mặt phẳng mỡ trong tạo ra một hàng rào giữa khối u và các mạch máu. Thông thường có nhận định về khoảng cách giữa khối u và động mạch hay tĩnh mạch chủ, là "tiếp giáp" (khối u chạm không quá nửa chu vi mạch máu trong bối cảnh không có mỡ phân cách), "bao bọc" (khối u bao quanh hầu hết chu vi mạch máu), hay mạch máu dính líu hoàn toàn. Cắt bỏ bao hàm cả các phần mạch máu bị bao bọc là có thể thực hiện trong một số trường hợp, nhất là nếu trị liệu tân bổ trợ sơ bộ bằng hóa trị hoặc xạ trị khả thi.
Kể cả khi ca mổ dường như đã thành công thì các tế bào ung thư vẫn thường được phát hiện quanh rìa mô loại bỏ qua kính hiển vi bởi một nhà bệnh lý học (điều luôn được thực hiện), chỉ ra ung thư chưa được loại trừ hoàn toàn. Hơn nữa, tế bào gốc ung thư thường không lộ diện trước kính hiển vi và nếu tồn tại chúng có thể tiếp tục phát triển và lan rộng. Vì vậy soi ổ bụng thăm dò (một thủ tục phẫu thuật nhỏ dựa vào camera) có thể được thực hiện để đánh giá chính xác hơn hiệu quả của phẫu thuật.
Thủ tục Whipple (cắt khối tá tụy) là cách phẫu thuật điều trị phổ biến nhất đối với ung thư ở đầu tụy. Đây là một cuộc đại phẫu bao gồm việc loại bỏ đầu tụy và đường cong tá tràng, tạo ra một lối thông cho thức ăn từ dạ dày đến hỗng tràng và gắn quai hỗng tràng với ống túi mật để dẫn mật. Thủ tục này chỉ có thể được tiến hành nếu bệnh nhân có tiềm năng qua khỏi đại phẫu và ung thư vẫn khu biệt, chưa xâm lấn các cấu trúc vùng hay di căn. Vì vậy nó chỉ có thể áp dụng cho số ít ca bệnh. Cắt tụy ngoại biên là phương pháp loại bỏ ung thư ở đuôi tụy và thường đòi hỏi loại bỏ lách, nay phổ biến được thực hiện bằng phẫu thuật xâm lấn tối thiểu.
Mặc dù nguy cơ tử vong của phẫu thuật điều trị không còn là rất cao như hồi trước thập niên 1980 song một tỷ lệ đáng kể bệnh nhân (khoảng 30–45%) vẫn phải đối phó tình trạng ốm yếu hậu phẫu không do ung thư gây ra. Biến chứng phổ biến nhất của phẫu thuật là dạ dày khó trống rỗng. Các thủ tục phẫu thuật hạn chế hơn nhất định cũng có thể được áp dụng nhằm giảm thiểu triệu chứng, ví dụ như khi ung thư xâm lấn hoặc chèn ép tá tràng hay kết tràng. Trong những trường hợp như vậy, phẫu thuật bắc cầu có thể giải quyết tắc nghẽn và cải thiện chất lượng cuộc sống thay vì nhằm mục đích chữa khỏi.
Hóa trị
Hóa trị bổ trợ bằng gemcitabine hay 5-FU có thể được cung cấp nếu thể trạng bệnh nhân đủ đáp ứng sau thời gian hồi phục phẫu thuật một đến hai tháng. Đối với người không phù hợp để phẫu thuật, hóa trị mang đến cơ hội kéo dài hoặc cải thiện chất lượng cuộc sống. Trước phẫu thuật, hóa trị hoặc hóa xạ trị bổ trợ có thể áp dụng cho trường hợp được đánh giá là "sít sao có thể cắt bỏ" nhằm giảm nhẹ ung thư đến mức độ giúp ích cho phẫu thuật. Với những trường hợp khác liệu pháp bổ trợ còn gây tranh luận vì nó khiến phẫu thuật bị trì hoãn.
Gemcitabine được Cục quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt vào năm 1997 sau khi một thử nghiệm lâm sàng báo cáo có những cải thiện trong chất lượng cuộc sống và thời gian sống sót trung vị của bệnh nhân ung thư tụy tiến triển tăng thêm 5 tuần. Hóa trị chỉ bằng gemcitabine là tiêu chuẩn trong khoảng một thập kỷ khi những thử nghiệm kết hợp nó với thuốc khác không thể chứng minh cải thiện kết quả đáng kể. Tuy nhiên, gemcitabine kết hợp với erlotinib được phát hiện kéo dài sự sống vừa phải và FDA đã cấp phép cho sử dụng erlotinib trong điều trị ung thư tụy vào năm 2005.
Chế độ hóa trị FOLFIRINOX sử dụng bốn loại thuốc tỏ ra hiệu quả hơn gemcitabine nhưng lại có tác dụng phụ đáng kể, do vậy chỉ phù hợp với người có thể trạng tốt. Vào năm 2013 FDA cấp phép cho sử dụng nab-paclitaxel kết hợp gemcitabine là lựa chọn ít tác hại nhưng kém hiệu quả hơn. Cả FOLFIRINOX lẫn nab-paclitaxel kèm gemcitabine đều được xem là lựa chọn tốt cho người có thể dung nạp tác dụng phụ, còn nếu không thì gemcitabine vẫn hiệu quả. Các thử nghiệm lâm sàng vẫn thường được tiến hành để tìm kiếm liệu pháp bổ trợ mới.
Xạ trị
Vai trò bổ trợ của xạ trị sau phẫu thuật tiềm năng chữa khỏi đã gây tranh cãi từ thập niên 1980.Hội Nội khoa Ung thư châu Âu khuyến cáo xạ trị bổ trợ chỉ nên dùng cho những người tham gia thử nghiệm lâm sàng. Tuy nhiên các nhà lâm sàng ở Mỹ có chiều hướng sẵn sàng sử dụng xạ trị bổ trợ hơn các nhà lâm sàng châu Âu. Kể từ thập niên 1980 đã có nhiều thử nghiệm về các cách kết hợp điều trị khác nhau song chưa thể đưa ra kết luận xác đáng.
Xạ trị có thể là một phần trong nỗ lực thu nhỏ khối u đến tình trạng có thể cắt bỏ, nhưng sử dụng nó với những khối u không thể cắt bỏ là điều tranh cãi do kết quả xung đột từ những thử nghiệm lâm sàng. Các kết quả sơ bộ của một thử nghiệm trình bày năm 2013 không khuyến khích dùng xạ trị cho khối u phát triển cục bộ.
PanNET
Chữa trị PanNET, bao gồm các dạng ác tính ít phổ biến, có thể có nhiều cách. Một số khối u nhỏ hơn 1 cm tình cờ được phát hiện, ví dụ như qua chụp CT vì mục đích khác, có thể xử lý bằng theo dõi và chờ đợi. Điều này phụ thuộc rủi ro phẫu thuật được đánh giá dựa vào vị trí khối u và sự hiện diện của các vấn đề sức khỏe khác. Các khối u chỉ trong phạm vi tụy hoặc di căn hạn chế, ví dụ đến gan, có thể được loại bỏ bằng phẫu thuật. Loại hình phẫu thuật tùy vào vị trí khối u và mức độ lây lan đến các hạch bạch huyết.
Đối với khối u cục bộ, phạm vi phẫu thuật có thể nhỏ hơn nhiều kiểu phẫu thuật dùng để chữa ung thư biểu mô tuyến tụy mô tả bên trên, còn ngoài ra thì cũng tương tự. Về kết cục có sự khác biệt lớn, một số loại có tỷ lệ sống sót rất cao sau phẫu thuật trong khi số khác thì không mấy khả quan. Vì toàn bộ PanNET là hiếm gặp nên những chỉ dẫn nhấn mạnh nên tiến hành điều trị ở một trung tâm chuyên khoa. Có thể xem xét cấy ghép gan cho những trường hợp di căn gan nhất định.
Đối với khối u hoạt tính, thuốc tương tự somatostatin như octreotide có thể giảm thiểu tình trạng sản sinh hormone quá mức.Lanreotide khiến khối u chậm phát triển. Nếu khối u không dễ để phẫu thuật loại bỏ và gây ra triệu chứng, liệu pháp đích với everolimus và sunitinib có thể đối phó triệu chứng và trì hoãn đà tiến triển của bệnh. Hóa trị gây độc tế bào tiêu chuẩn nhìn chung không quá hiệu quả cho PanNET nhưng có thể áp dụng khi những cách chữa bằng thuốc khác không phát huy tác dụng hay cho những dạng PanNET biệt hóa kém.
Xạ trị thi thoảng được dùng nếu bệnh nhân biểu hiện đau đớn trong một số trường hợp như di căn đến xương. Một số PanNET hấp thu những peptide hay hormone đặc hiệu và chúng có thể phản ứng với liệu pháp y học hạt nhân bao gồm những peptide hay hormone dán nhãn phóng xạ như iobenguane (iodine-131-MIBG). Các kỹ thuật khả dụng khác là đốt u bằng tần số vô tuyến (RFA), áp lạnh, và nút động mạch gan.
Chăm sóc giảm nhẹ
Chăm sóc giảm nhẹ là biện pháp y tế chú trọng điều trị triệu chứng do những bệnh hiểm nghèo như ung thư và cải thiện chất lượng cuộc sống. Vì ung thư biểu mô tuyến tụy thường được chẩn đoán khi đã bước vào giai đoạn muộn nên chăm sóc giảm nhẹ có lẽ là phương án duy nhất còn lại giúp ích cho bệnh nhân.
Chăm sóc giảm nhẹ không nhằm giải quyết ung thư bên trong mà tập trung điều trị những triệu chứng như đau đớn hay buồn nôn và có thể hỗ trợ ra quyết định, ví dụ đã nên tiến tới chăm sóc cuối đời hay chưa. Các thuốc như opioid hay thủ tục can thiệp chặn đám rối thần kinh bụng (CPB) có thể dập tắt cơn đau. Chặn dây thần kinh, tùy vào kỹ thuật sử dụng, sửa đổi hoặc phá hủy những dây thần kinh truyền cảm giác đau từ bụng. CPB là phương pháp giảm đau an toàn và hiệu quả, nhìn chung giúp bớt phải dùng thuốc giảm đau opioid có những tác dụng phụ tiêu cực đáng kể.
Triệu chứng hay biến chứng khác mà phẫu thuật giảm nhẹ có thể xử lý là tắc nghẽn ruột hay ống mật bởi khối u. Với tắc ống mật xảy ra ở hơn nửa số ca bệnh, một ống kim loại nhỏ gọi là stent có thể được cài vào bằng thiết bị nội soi để duy trì lưu thông mật. Chăm sóc giảm nhẹ cũng giúp điều trị trầm cảm thường đến sau chẩn đoán ung thư tụy.
Cả phẫu thuật lẫn khối u phát triển không thể mổ đều thường dẫn đến những rối loạn hệ tiêu hóa bắt nguồn từ việc thiếu những sản phẩm ngoại tiết của tụy. Vấn đề này có thể được giải quyết bằng pancreatin chứa những enzyme tụy nhân tạo và tốt nhất là ăn kèm thực phẩm. Dạ dày khó trống không là vấn đề thường gặp và có thể nghiêm trọng đòi hỏi nhập viện. Chữa trị có thể bao gồm nhiều phương pháp như rút dạ dày bằng luồn ống qua mũi đến bụng và dùng các thuốc gọi là chất ức chế bơm proton hay chất kháng H2, cả hai có tác dụng làm giảm tiết gastric acid. Thuốc khác như metoclopramide cũng có thể được dùng để dọn sạch dạ dày.
Tiên lượng
| Giai đoạn lâm sàng | Tỷ lệ sống 5 năm (%) với những ca được chẩn đoán ở Mỹ (1992–1998) |
|
|---|---|---|
| Ung thư tụy ngoại tiết | U nội tiết chữa được bằng phẫu thuật |
|
| IA / I | 14 | 61 |
| IB | 12 | |
| IIA / II | 7 | 52 |
| IIB | 5 | |
| III | 3 | 41 |
| IV | 1 | 16 |
Ung thư biểu mô tuyến tụy và những ung thư ngoại tiết ít phổ biến hơn khác có tiên lượng rất xấu bởi chúng thường được chẩn đoán ở giai đoạn muộn khi mà ung thư đã phát triển cục bộ hoặc lan sang bộ phận khác của cơ thể. Với PanNET thì kết cục tốt hơn nhiều, đa số là lành tính, hoàn toàn không có triệu chứng lâm sàng và kể cả những trường hợp không chữa được bằng phẫu thuật vẫn có tỷ lệ sống năm năm trung bình 16%. Mặc dù vậy triển vọng là khác biệt đáng kể tùy vào loại bệnh.
Đối với ung thư biểu mô tuyến tụy đã tiến triển cục bộ và di căn chiếm hơn 80% ca, nhiều thử nghiệm so sánh những chế độ hóa trị cho thấy cải thiện thời gian sống, tuy nhiên không hơn được một năm. Ở Mỹ, tỷ lệ sống năm năm tổng quát của ung thư tụy đã tăng từ 2% ở những ca được chẩn đoán năm 1975–1977 lên 4% năm 1987–1989 và 6% năm 2003–2009. Trong số chưa đến 20% ca ung thư biểu mô tuyến tụy có chẩn đoán khối u nhỏ và cục bộ (dưới 2 cm ở giai đoạn T1), thì khoảng 20% người Mỹ sống được năm năm.
Khoảng 1500 gen có liên quan đến kết cục của ung thư biểu mô tuyến tụy. Trong đó bao gồm những gen bất lợi, tức gen mà nếu biểu hiện cao sẽ dẫn đến kết cục xấu, ví dụ C-Met và MUC-1. Ngược lại có những gen có lợi hay gen mà biểu hiện cao sẽ gia tăng cơ hội sống sót, ví dụ là yếu tố phiên mã PELP1.
Dịch tễ

Trong năm 2015, trên thế giới có 411.600 người tử vong vì ung thư tụy các loại. Ở Mỹ năm 2014 ước tính có 46.000 người được chẩn đoán mắc ung thư tụy và 40.000 người chết vì căn bệnh. Mặc dù số ca mới chỉ chiếm 2,5% nhưng số ca tử vong vì ung thư tụy là 6% trong các loại ung thư mỗi năm. Đây là loại ung thư khiến nhiều người chết thứ bảy trên thế giới, là ung thư gây tử vong phổ biến thứ năm ở Anh và thứ ba ở Mỹ.
Trên thế giới, ung thư tụy là ung thư phổ biến thứ 11 ở nữ và 12 ở nam. Đa số ca bệnh ghi nhận ở các nước phát triển. Người dân Mỹ có nguy cơ trong đời trung bình mắc bệnh khoảng 1 trên 67 (hay 1,5%), hơi cao hơn so với Vương quốc Anh. Căn bệnh thường gặp ở nam hơn nữ, dù vậy sự khác biệt này đã mờ dần trong những thập kỷ gần đây, khả năng phản ánh tình trạng nữ giới hút thuốc gia tăng. Ở Hoa Kỳ nguy cơ của người Mỹ gốc Phi cao hơn người da trắng hơn 50%, trong khi tỷ lệ mắc của châu Phi và Đông Á thấp hơn nhiều Bắc Mỹ hay châu Âu. Những nơi có tỷ lệ cao có thể kể đến như Hoa Kỳ, Trung và Đông Âu, Argentina, và Uruguay.
Tại Việt Nam thì ung thư tụy không phải loại ung thư phổ biến khi chỉ xếp thứ 22 về số ca mắc, chiếm 0,61% theo thống kê năm 2020. Trong năm 2020, Việt Nam có 1.113 ca mắc mới và 1.065 ca tử vong vì ung thư tụy. Yếu tố nguy cơ đáng kể ở quốc gia này là hút thuốc lá, tiểu đường, và bệnh viêm nhiễm.
Số ca mắc PanNET hàng năm là thấp (khoảng 5 trên một triệu người) và chủ yếu là các loại bất hoạt. Nhóm này được cho là chiếm đâu đó từ 45 đến 90% tổng số PanNET. Các nghiên cứu về khám nghiệm tử thi đã phát hiện những PanNET nhỏ khá thường xuyên, gợi ý độ phổ biến của những khối u trì trệ và không triệu chứng là khá cao. Tổng quan PanNET chiếm khoảng 1 đến 2% mọi khối u tụy. Định nghĩa và phân loại PanNET đã thay đổi qua thời gian, ảnh hưởng đến dịch tễ và tính phù hợp lâm sàng của chúng.
Lịch sử
Công nhận và chẩn đoán
Ung thư tụy lần đầu được nhận biết bởi nhà khoa học người Ý thế kỷ 18 Giovanni Battista Morgagni, cha đẻ của bệnh lý học giải phẫu hiện đại, người khẳng định đã phát hiện một số trường hợp ung thư ở tụy. Nhiều thầy thuốc thế kỷ 18 và 19 nghi ngờ về sự tồn tại của căn bệnh do nó nhìn bề ngoài tương tự viêm tụy. Trong thập niên 1820 và 1830 đã có một số báo cáo ca bệnh được công bố. Cuối cùng thì nhà lâm sàng người Mỹ Jacob Mendes Da Costa, người từng nghi ngờ những diễn giải của Morgagni, đã ghi nhận chẩn đoán mô bệnh xác thực. Bước sang thế kỷ 20 thì ung thư đầu tụy đã không còn là một chẩn đoán mới mẻ.
Về phần PanNET, khả năng ung thư xảy ra ở tế bào tiểu đảo tụy được đề xuất lần đầu năm 1888. Ca mắc chứng tăng tiết insulin đầu tiên do khối u loại này được tường thuật năm 1927. Hai nhà giải phẫu người Mỹ Zollinger và Ellison đã xác minh một loại PanNET không tiết insulin sau khi công nhận sự tồn tại của một khối u tụy tiết gastrin trong báo cáo về hai trường hợp loét dạ dày tá tràng nghiêm trọng bất thường công bố năm 1955. Vào năm 2010, WHO khuyến cáo PanNET nên được nhắc đến là các khối u "thần kinh nội tiết" thay vì "nội tiết".
Những ung bướu nhỏ là tiền thân của ung thư tụy đang được phát hiện ngày càng nhiều nhờ tạo ảnh y khoa hiện đại. Các nhà nghiên cứu Nhật Bản đã lần đầu mô tả một loại là u nhú nhầy trong ống (IPMN) vào năm 1982.
Phẫu thuật
Ca cắt khối tá tụy bán phần được tường thuật đầu tiên do nhà giải phẫu người Ý Alessandro Codivilla thực hiện vào năm 1898, nhưng bệnh nhân chỉ sống được 18 ngày trước khi qua đời bởi những biến chứng. Những lần phẫu thuật ban đầu là nguy hại một phần do niềm tin sai lầm rằng con người sẽ chết nếu tá tràng bị loại bỏ và trước hết là dòng chảy dịch tụy bị chặn lại. Về sau lại có suy nghĩ sai lầm khác là ống tụy có thể đơn giản được thắt lại mà không gây ảnh hưởng xấu nghiêm trọng nhưng thực tế nó rất hay rò rỉ sau đó. Vào năm 1907–1908, sau thêm một số ca mổ không thành công bởi những nhà giải phẫu khác, các nhà giải phẫu người Pháp đã nỗ lực thí nghiệm trên tử thi.
Vào năm 1912 nhà giải phẫu người Đức Walther Kausch đã lần đầu loại bỏ đồng thời những phần lớn của tá tràng và tụy ở Breslau, nay là Wrocław, Ba Lan. Các ca mổ trên chó năm 1918 đã chứng minh rằng sự sống có thể duy trì kể cả khi loại bỏ toàn bộ tá tràng thế nhưng chưa ghi nhận trường hợp nào tương tự ở người cho đến năm 1935. Khi đó, nhà giải phẫu người Mỹ Allen Oldfather Whipple đã công bố kết quả của một loạt ba ca mổ tại Bệnh viện Columbia Presbyterian ở New York. Chỉ một trong số các bệnh nhân bị cắt bỏ toàn bộ tá tràng nhưng người đó đã sống được hai năm trước khi qua đời vì ung thư di căn đến gan. Ca mổ đầu tiên là ngoài dự kiến vì ung thư chỉ được phát hiện trong phòng mổ. Thành công của Whipple đã mở ra con đường cho tương lai, song thủ thuật vẫn là khó khăn và nguy hiểm cho đến những thập kỷ gần đây.
Cuối thập niên 1930 con người khám phá ra vitamin K ngăn ngừa xuất huyết, cùng việc truyền máu có thể thực hiện hàng ngày đã cải thiện cơ hội sống sót sau phẫu thuật. Tuy nhiên đến thập niên 1970 vẫn có khoảng 25% bệnh nhân qua đời trong bệnh viện. Cùng thời gian đó, một nhóm các nhà giải phẫu người Mỹ đã trình bày rằng thủ tục này quá nguy hiểm và nên từ bỏ. Kể từ đó kết quả ở những trung tâm lớn đã cải thiện đáng kể và tỷ lệ tử vong do phẫu thuật thường là dưới 4%.
Nghiên cứu
Các nghiên cứu về ung thư tụy bao gồm về khía cạnh di truyền và phát hiện sớm, điều trị ở những giai đoạn bệnh khác nhau, các sách lược phẫu thuật, liệu pháp đích, như ức chế yếu tố tăng trưởng, liệu pháp miễn dịch, và vắc-xin.
Một câu hỏi mấu chốt là thời điểm các sự kiện trong diễn tiến của bệnh, đặc biệt là vai trò của tiểu đường, cũng như bằng cách nào và khi nào thì bệnh lây lan. Tiểu đường mới mắc có thể là dấu hiệu sớm của ung thư tụy, kiến thức này trao cơ hội chẩn đoán và ngăn chặn kịp thời nếu có thể phát triển một chiến lược tầm soát khả thi. Thử nghiệm của EUROPAC nhằm mục đích xác định tầm soát thường xuyên có phù hợp với người có tiền sử gia đình mắc bệnh hay không.
Soi ổ bụng thay thế phẫu thuật Whipple, nhất là về mặt thời gian hồi phục, đang được đánh giá.Tạo lỗ điện bất khả nghịch là một kỹ thuật cắt bỏ tương đối mới với tiềm năng đẩy lùi giai đoạn và kéo dài sự sống cho người mắc bệnh phát triển cục bộ, đặc biệt với khối u gần những mạch máu quanh tụy mà không đe dọa tổn hại mạch.
Con người vẫn đang nỗ lực tìm kiếm thuốc mới, bao gồm thuốc nhắm đến cơ chế phân tử ung thư khởi phát,tế bào gốc, và tăng sinh tế bào. Một phương pháp khác là vận dụng liệu pháp miễn dịch, như oncolytic virus. Các cơ chế vi môi trường khối u đặc trưng galectin đang được nghiên cứu.





